Ajuda: Perguntas frequentes
Aqui você encontra as principais dúvidas sobre nossos produtos
Escolha as dúvidas por marca:
Tenys Pé foi desenvolvido com ingredientes que agem eficazmente no controle da transpiração excessiva, eliminando fungos e bactérias que causam odores.
Quer dizer que nossos produtos não produzem efeitos colaterais como a irritação dos olhos.
Entre outros, os nossos repelentes protegem contra as picadas de insetos como o. Proteção de mosquitos testada para espécie Culex Quinquefasciatus e Aedes Aegypti, este último transmissor das doenças Dengue, Zika, e Chikungunya.
Conheça o Universo do Pé

Calo dói? Entenda quando pode ser um problema maior
Calos são uma resposta natural da pele ao atrito e à pressão repetitiva, formando uma camada mais grossa de pele. A pressão no lugar pode gerar dor e desconforto. O que faz o calo doer mais? Via de regra, o calo literalmente aperta quando ocorre atrito constante ou pressão excessiva, dois fatores suficientes para aumentar a dor. Mas a ligação com nervos também pode explicar a dor intensa. A podóloga Maria Eliza Silva, bacharel em Podologia pela International University of the Health Sciences e pela School of Medicine, de St. Christopher and Nevis, explica que calos com núcleo, ou seja, em formato cônico e que atingem terminações nervosas, são especialmente dolorosos. “Esse tipo de calo é chamado de neurovascular e costuma ser bastante dolorido, pela pressão e pelo inchaço”, descreve. Além disso, problemas biomecânicos, como pisada incorreta ou desequilíbrios de peso ao caminhar, também aumentam o risco de calos dolorosos. “Pisar de forma inadequada sobrecarrega certas regiões dos pés, fazendo com que calos e calosidades surjam e fiquem doloridos”, acrescenta Armando Bega. Quando um calo representa problema Nem todo calo é um problema, contudo, a presença de dor intensa, vermelhidão, lesões ao redor ou sinais de inflamação soa o alerta. Um calo que não é tratado corretamente pode servir de entrada para bactérias e causar infecções, especialmente em pacientes diabéticos e/ou idosos. “Esses grupos precisam de cuidado extra, já que as condições do sistema circulatório são mais frágeis, o que pode dificultar a cicatrização de feridas causadas pelo calo”, ressalta Maria Eliza. Além dos riscos de infecção, calos que afetam a qualidade de vida merecem atenção. Se o calo prejudica a caminhada ou impede o uso de sapatos de modo confortável, por exemplo, é fundamental buscar ajuda profissional. “Vale lembrar que eliminar o calo sem tratar sua causa apenas adia o problema, pois ele volta a crescer em pouco tempo”, alerta o podólogo Bega. Calo pode desaparecer sozinho Em alguns casos, o calo pode desaparecer sem intervenção, especialmente se o fator causal for removido - por exemplo, a troca de um calçado inadequado por outro que reduza a pressão pode fazer o calo regredir naturalmente. No entanto, o podólogo lembra que, se a causa do calo for um problema biomecânico ou alterações estruturais no pé, como uma pisada incorreta ou sobrecarga de peso, a remoção completa exige tratamento especializado. “Nesses casos, o uso de palmilhas personalizadas, ajustes posturais e fortalecimento dos músculos dos pés ajudam a impedir que o calo reapareça”, afirma Armando Bega. Busque um especialista O tratamento vai além da remoção do calo. O podólogo trata o problema e, também, investiga a causa para evitar sua recorrência. Segundo a podóloga Maria Eliza Silva, o atendimento em consultório inclui uma análise completa dos fatores de risco. “Durante a consulta, é importante investigar o tipo de calçado usado, a frequência de atividade física e até o ambiente de trabalho do paciente e se ele fica muito tempo em pé”, exemplifica. Após a avaliação, o profissional pode recomendar palmilhas ortopédicas, órteses e protetores para aliviar o atrito e evitar o reaparecimento do calo. Em casa, os cuidados básicos como hidratação diária e higiene dos pés ajudam a manter a pele macia e evitar a formação incômoda. A profissional recomenda também verificar regularmente os calçados para garantir que estejam em bom estado e não promovam atrito. No entanto, a especialista reforça que o tratamento completo só deve ser feito em consultório, com instrumentos esterilizados, para evitar lesões e possíveis infecções.

Neuroma de Morton: saiba o que é, como evitar e tratamentos
O Neuroma de Morton é uma condição que causa dor na parte da frente do pé, especialmente entre o terceiro e quarto dedos, com o aumento de volume de um nervo localizado entre os ossos metatarsos. “Esse inchaço é geralmente provocado por sobrecarga crônica e tem os sapatos de salto alto e bico fino como grandes vilões da história, pois causam pressão excessiva nessa região”, aponta o ortopedista André Donato Baptista, especialista em cirurgia de pé e tornozelo. Sintomas incluem sensação de formigamento Além da dor intensa, o Neuroma de Morton provoca sensações de formigamento e até choques nos dedos e no peito do pé, principalmente quando a pessoa usa calçados mais apertados. Aí surge a dúvida: como saber que o pé está formigando e não outra situação? Neste caso, deve-se observar se há uma leve dormência, acompanhada por pontadas na pele e perda momentânea da sensibilidade. A advogada aposentada Vanda Lopes Alves, 65 anos, de São Paulo, descreve a sensação. “Parecia uma queimação, como se estivesse pisando em uma pedrinha”, conta ela, que foi diagnosticada com Neuroma de Morton há cinco anos. Como prevenir o Neuroma de Morton Para reduzir o risco de desenvolver a condição, o ortopedista André Donato Baptista recomenda: Use calçados confortáveis. Evite sapatos de bico fino e saltos altos, preferindo os modelos de, no máximo, 4 a 5 centímetros de elevação Alongue-se. Exercícios regulares de alongamento para as panturrilhas ajudam a diminuir a pressão na frente do pé. Aposte na distribuição de peso. Manter um bom suporte nos pés através de sapatos adequados reduz o impacto direto na região. Tratamento indicado para Neuroma de Morton “O tratamento envolve medidas que aliviam a pressão sobre o neuroma: usar calçados confortáveis, tomar medicação anti-inflamatória, fazer fisioterapia, usar palmilhas e até mesmo realizar infiltrações de corticoide”, detalha o médico. Se todas essas medidas falharem, a cirurgia para a retirada do neuroma pode ser indicada. Vanda Lopes Alves, após tentativas com tratamentos conservadores, optou pela cirurgia. “A recuperação levou algumas semanas e exigiu fisioterapia, mas finalmente me vi livre das dores”, relata. Ela revela que, desde então, passou a evitar sapatos de salto e mantém o conforto como prioridade. Mas a cirurgia cura mesmo? Segundo o ortopedista, sim. A intervenção cirúrgica é um tratamento definitivo para o problema. Por outro lado, em alguns casos, mesmo que as demais opções terapêuticas não curem, podem ser suficientes. A importância de cuidar dos pés O Neuroma de Morton é uma condição que pode ser prevenida com alguns cuidados simples, mas que precisam ser escolhas diárias durante toda a vida. Por exemplo, optar por calçados adequados e perceber os sinais do corpo são medidas essenciais para proteger os pés de problemas futuros. Nesse sentido, Vanda deixa um recado para as mulheres que sofrem com o desconforto dos saltos: “O que é bonito hoje, amanhã pode ser motivo de cirurgia e dores. O desconforto nunca está na moda”. Embora em alguns casos o sapato alto seja visto como obrigatório, relatar as dores decorrentes do uso ao ortopedista pode ajudar a identificar o problema e conseguir um laudo médico, suficiente para a troca do calçado, mesmo no ambiente de trabalho. Ou seja, com prevenção e tratamento adequado, é possível controlar e até eliminar os sintomas, mantendo os pés saudáveis e livres de dores no dia a dia.

Reflexologia alivia dores e equilibra o corpo. Entenda
Determinados pontos nos pés podem influenciar diretamente outras partes do corpo. Essa é a base da reflexologia podal, técnica terapêutica que promove bem-estar, alívio de tensões e equilíbrio energético por meio da estimulação de pontos reflexos. Popular em spas e clínicas de terapias alternativas, a prática oferece diversos benefícios para a saúde física e mental. Para entender mais, ouvimos a massoterapeuta e terapeuta holística Sandra de Freitas, que atua há mais de 30 anos com a técnica. O que é reflexologia podal? De acordo com a profissional, a reflexologia é uma terapia alternativa que utiliza pressões específicas nos pés para ativar pontos reflexos, os quais estão conectados a diferentes órgãos e partes do corpo. “A técnica utiliza os dedos das mãos, especialmente os polegares, ou até instrumentos específicos para alcançar pontos mais profundos e auxiliar no equilíbrio do organismo”, explica. Engana-se quem pensa que a reflexologia é uma técnica moderna - existe há pelo menos 4 mil anos e tem origens asiáticas. “Com o tempo, a prática se espalhou pelo mundo, sendo aperfeiçoada em diversas culturas, até chegar à forma atual”, conta a massoterapeuta. Várias técnicas e muita precisão O procedimento envolve uma série de técnicas aplicadas com cuidado e precisão. Nesse sentido, a especialista explica as principais etapas: Pressão com dedos e mãos: pontos específicos nos pés são estimulados para liberar tensões e equilibrar o organismo; Uso de instrumentos auxiliares: são utilizados para acessar pontos reflexos mais profundos; Massagem relaxante: finaliza o procedimento, proporcionando alívio e conforto; Calatonia: é uma técnica complementar em que os dedos dos pés são tocados suavemente, estimulando a circulação energética e relaxando profundamente. Conheça os benefícios Seja para relaxar ou como apoio a tratamentos médicos, os benefícios da reflexologia podal são muitos e incluem: Relaxamento profundo, reduzindo o estresse e a ansiedade; Melhora da circulação sanguínea, uma vez que promover o transporte de oxigênio e nutrientes pelo corpo; Auxílio ao sistema linfático, facilitando a eliminação de toxinas; Equilíbrio dos órgãos internos, gerado pela melhora do funcionamento geral do organismo; Sono mais reparador, já que ajuda a combater a insônia e promove o descanso adequado. Ainda segundo a terapeuta, o principal motivo que leva as pessoas a buscarem a técnica é o desejo de relaxar corpo e mente. “Muitos pacientes buscam a técnica para reduzir a ansiedade, aliviar dores e complementar outros tratamentos, como terapias físicas ou médicas,” comenta. Para quem a reflexologia podal é indicada Apesar de ser uma técnica benéfica e acessível, nem todas as pessoas podem se submeter à reflexologia podal. Entre as principais contraindicações estão: Gestantes até o terceiro mês de gravidez; Pessoas com inflamações no sistema linfático; Pacientes com trombose ou infecções nos pés, como micose. “Os pés precisam estar saudáveis para a prática, pois problemas na pele ou circulação podem agravar a situação”, alerta a profissional. Reflexologia X massagem Apesar de ambas serem terapias manuais e trabalharem o equilíbrio energético, reflexologia e massagem têm focos diferentes. Enquanto a massagem atua em todo o corpo, eliminando tensões musculares e promovendo relaxamento global, a reflexologia concentra-se nos pontos reflexos dos pés, influenciando órgãos e partes específicas. “Ambas as técnicas se complementam muito bem e oferecem resultados maravilhosos para o equilíbrio físico e energético”, afirma Sandra.
Conheça o Universo Infantil
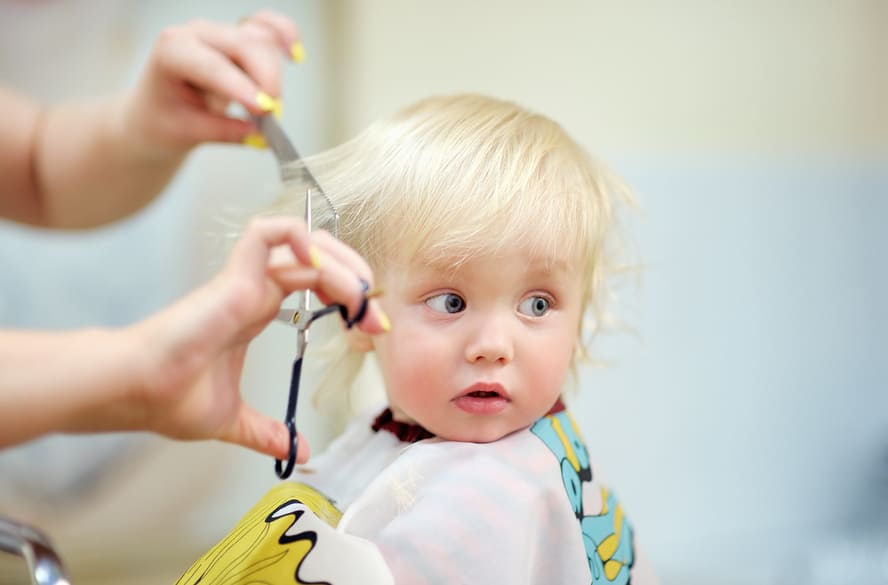
Primeiro corte de cabelo: como se preparar para o momento
O primeiro corte de cabelo costuma ser mais do que uma simples ida ao salão. Para muitas famílias, marca a passagem simbólica do bebê para uma nova fase da infância, despertando nostalgia, expectativa e até um certo aperto no coração. Entre fotos, vídeos e mechas guardadas, o momento se transforma em memória afetiva. Com Giovanna Moura, mãe de um menino de 3 anos, não foi diferente: a decisão veio acompanhada por emoção e muito significado. “Escolhemos o corte ‘tigelinha’, que eu sempre fui apaixonada. Senti como se ele estivesse virando um mocinho porque precisava cortar o cabelo”, lembra, com saudade. O menino se mostrou curioso e corajoso, sobretudo após acompanhar o corte do melhor amigo. No salão infantil, com carrinhos e brinquedos, o clima ajudou. “Eu chorei. O pai ficou todo bobo. Tiramos fotos, gravamos, foi lindo!”, conta a mãe. Aproveitaram o momento e guardaram uma pequena mecha do cabelo no livrinho de maternidade, como registro de uma fase bonita. Mudança visível, emoção inevitável Para a cabeleireira infantil Rô Freire, do complexo de beleza Pelle Capelli, o primeiro corte costuma ser carregado de emoção porque simboliza crescimento. “Representa uma mudança visível no desenvolvimento da criança. A imagem do bebê começa a dar lugar a uma nova fase, o que desperta apego, nostalgia e até insegurança”, comenta. No dia a dia do salão, ela afirma que o momento vai além da estética. Costuma ser nessa hora que os adultos percebem que os filhos estão crescendo. Para um marco afetivo tão importante, os pais e cuidadores buscam um profissional de confiança, afinal, não é apenas um cabelo; é a primeira mudança de visual. Existe idade certa para cortar? Não há idade adequada para o primeiro corte. Segundo Rô Freire, o que orienta essa decisão é a necessidade prática: os fios atrapalham a visão; o comprimento dificulta a higiene; o cabelo começa a afetar a rotina. Mas a escolha deve sempre partir da família, que conhece de perto a rotina da criança. Por outro lado, o papel do profissional, nesse contexto, é adaptar o atendimento à fase em que a criança está, independentemente da idade. Mais do que seguir um calendário, o importante é respeitar o ritmo e o conforto do pequeno. Medos, expectativas e preparação A cabeleireira infantil observa que muitos pais chegam apreensivos, preocupados se o pequeno vai chorar, se vai se mexer demais ou se a experiência pode se tornar negativa. Ainda existe a expectativa de que o corte seja rápido, seguro e confortável. “A forma como os adultos conduzem o momento influencia diretamente a reação da criança. Manter postura tranquila, evitar frases que criem medo e não tratar o corte como obrigação ajudam bastante”, garante. Por isso, conversar com os pais durante o processo e ajustar o atendimento conforme a reação do minicliente faz parte de uma condução cuidadosa. Quando os responsáveis confiam no profissional e transmitem segurança, tudo flui melhor. Um ritual que pode ser leve Para quem é da área, o primeiro corte exige sensibilidade. Entre os principais fatores para a experiência ser positiva estão: estar em um ambiente calmo; oferecer atendimento respeitoso e com pausas; ter um profissional que compreenda o comportamento infantil. “Não se trata de velocidade, mas de condução cuidadosa, ajustando postura e técnica ao movimento da criança. Afinal, o primeiro corte não é apenas um serviço técnico: envolve escuta, paciência e repertório”, argumenta Rô Freire. Para a mãe Giovanna, o episódio com o filho é lembrado com serenidade. “É uma fase como muitas outras da maternidade. Dá saudade daquele bebezinho, mas às vezes o corte é também uma necessidade. E quanto mais leve e legal for, melhor.”

Bebê deve tomar banho de sol? Pediatra tira as dúvidas
Por muitos anos, o banho de sol foi visto como parte quase obrigatória da rotina do bebê e, ainda hoje, a ideia de colocar o recém-nascido na luz solar para “fortalecer” ou ajudar na vitamina D ainda gera dúvidas entre pais e cuidadores. Será que essa prática é realmente recomendada? A pediatra Ana Maria Melo, do Hospital Samaritano Higienópolis, da Rede Américas, é direta sobre o assunto: não há recomendação médica para banho de sol em bebês, principalmente nos primeiros meses de vida. Isso porque, abaixo dos seis meses, a pele ainda é muito fina e sensível. “A camada da epiderme nessa fase é delicada e mais vulnerável à radiação solar. Por isso, expor o bebê ao sol como prática rotineira, mesmo com proteção, não faz parte das orientações pediátricas atuais”, esclarece a médica. E a vitamina D? O principal argumento a favor do banho de sol costuma ser a síntese de vitamina D. Essencial para o sistema imunológico e saúde óssea, a forma mais habitual de adquiri-la é com exposição solar. Só que isso não vale para os bebês. Apesar de se tratar de um grande benefício na pele, a especialista observa que a pediatria recomenda suplementar a vitamina D para os bebês até os dois anos. Ou seja, como a suplementação já é prescrita nesse período, o banho de sol não é visto como necessário para esse fim e passa a não ter nenhum benefício (ou indicação) nessa fase. Cenário muda depois dos seis meses Após completar seis meses, o bebê não precisa ser, necessariamente, exposto à luz solar direta - continua não havendo recomendação médica para isso. Mas como a situação pode ocorrer, são orientados cuidados totalmente indispensáveis, sobretudo até os dois anos. Entre as principais medidas, a pediatra Ana Maria Melo destaca: uso de proteção física, como roupinhas com proteção ultravioleta A e B; uso de filtro solar mineral específico para a faixa etária. O melhor horário Conforme a criança cresce e passa a ter mais autonomia, é natural ficar mais exposta ao ambiente. Idas à praia, brincadeiras no parque e o caminho para a escola são exemplos de uma rotina saudável, que inclui a luz e o calor do sol. Entretanto, essa exposição direta deve acontecer em momentos seguros. “Para crianças maiores, especialmente acima de dois anos, os horários considerados menos prejudiciais, com menor radiação, são antes das 10 horas e após as 16 horas”, ensina a médica. Jogo rápido Para não restarem dúvidas sobre banhos de sol em bebês e crianças, relembre as orientações: - Até seis meses: não se recomenda exposição solar. - Dos seis meses aos dois anos: não há recomendação, mas pode acontecer com barreiras (roupas específicas e protetores solares infantis). - Após os dois anos: pode ocorrer, preferencialmente até as 10 horas ou após as 16 horas. - Em qualquer idade: evitar exposição prolongada e em horários críticos e sempre seguir as orientações individuais do pediatra ou dermatologista.

Nem toda birra é desafio: pode ser exaustão infantil
Quem ainda não tem filhos ou mesmo pais e mães de primeira viagem podem não saber (ainda), mas nem toda “explosão” infantil é um teste de limites. Em muitos casos, o que os adultos interpretam como “birra” pode ser apenas sinal de exaustão física e emocional. A diferença parece sutil, mas muda completamente a forma de intervir e pode evitar confrontos desnecessários dentro de casa. Foi isso que a assessora de imprensa Jéssica Moraes, mãe de duas crianças pequenas, percebeu após meses lidando com crises intensas no fim do dia. A filha ia bem para a escola integral, não apresentava resistência à rotina nem grandes problemas de comportamento, até que começou a ter explosões no retorno para casa. “Eu achava que era birra. Pensava que precisava ser mais firme, que era questão de educação”, conta. Só mais tarde ela entendeu que os episódios tinham outro significado: cansaço acumulado após 12 horas de escola com muitas atividades. Birra X exaustão A psicóloga Aline Carvalho explica que muitas situações classificadas como birras são, na verdade, manifestações de exaustão emocional. Quando a criança ultrapassa sua capacidade de lidar com demandas, estímulos ou frustrações, o comportamento deixa de ser uma escolha intencional e passa a sinalizar sobrecarga do sistema emocional. Essa exaustão costuma aparecer como: irritabilidade persistente; choro intenso ou prolongado; oposição frequente; regressões comportamentais; hipersensibilidade a estímulos; baixa tolerância à frustração; comportamentos desorganizados, mesmo sem um limite claro imposto. Já as birras associadas ao teste de limites tendem a surgir em situações específicas, com objetivo reconhecível e maior capacidade de reorganização quando o adulto mantém previsibilidade e consistência. “A diferença central está na frequência, na duração e na capacidade de autorregulação: a exaustão desorganiza; a birra pontual responde à presença reguladora do adulto”, esclarece a especialista em atendimento infantil. Por que a criança “explode”? A turma pequena ainda passa pelo desenvolvimento emocional, neurológico e linguístico. Não consegue reconhecer, nomear e comunicar com clareza estados internos como o cansaço emocional. Quando a autorregulação é imatura, a sobrecarga se manifesta pelo corpo e pelo comportamento. Situações do próprio dia a dia podem levar ao quadro, como: rotinas muito estimulantes ou desorganizadas; excesso de atividades e compromissos; uso prolongado de telas; privação ou irregularidade do sono; mudanças frequentes de ambiente; expectativas incompatíveis com a idade; barulhos excessivos; cobranças por desempenho; falta de tempo para descanso e brincadeiras livres. “Assim, choro intenso, irritação e oposição funcionam como formas imaturas de comunicação de uma necessidade não atendida e não como tentativa consciente de confronto”, avalia a profissional. O que fazer no momento da crise Diante de uma explosão, a orientação não é ignorar limites, mas reorganizar prioridades. A psicóloga Aline Carvalho recomenda oferecer contenção emocional antes de qualquer correção comportamental. Isso significa manter presença calma, voz firme e limites claros, sem negociar regras durante a crise. Lembre-se: validar sentimentos não é validar o comportamento. É possível reconhecer o cansaço, interromper estímulos e garantir segurança, deixando a orientação e o ensino de limites para quando a criança estiver novamente regulada. A partir do momento que a família passa a enxergar os episódios como sinais de exaustão, a dinâmica muda. Os adultos deixam de reagir a partir do confronto e passam a responder com leitura emocional, prevenção e contenção. O resultado: menos conflitos, mais segurança e fortalecimento do vínculo. O que muda dentro de casa Jéssica diz que percebeu tarde o que acontecia à sua frente. “Eu senti culpa por não ter entendido antes o verdadeiro motivo. Sinto que ignorei a possibilidade por medo de não conseguir resolvê-la”, lembra. Isso porque ela não tinha condições de tirar a filha do integral naquele momento, mas buscou ajustes possíveis, como diálogo com a escola. Ao entender que não se tratava de má-educação, mas de limite emocional, sua postura mudou. Houve menos confronto e mais tentativa de reorganização: menos atividades no tempo escolar e maior observação do contexto. Por isso, a especialista Aline reforça que compreender o comportamento infantil a partir das necessidades emocionais permite intervenções mais eficazes e respeitosas. Reconhecer a exaustão como um sinal legítimo contribui para o desenvolvimento emocional saudável da criança e para relações mais empáticas no dia a dia.


![<? $args['image_alt'] ?? '' ?>](https://www.baruel.com.br/wp-content/uploads/2026/01/banner-sabrina_558x300-n.png)