Hidratação dos pés em casa: passo a passo completo
Exercícios fortalecem os pés em casa e melhoram o equilíbrio
Tesoura, alicate ou cortador: corte as unhas com segurança
Caminhada faz bem: benefícios para todo o corpo
Calçados inadequados trazem riscos aos pés
Calcanhar rachado: causas, tratamentos e como evitar
Escalda-pés: faça em casa e aproveite os benefícios
Correr sem dor: como evitar lesões nas corridas
Quando usar palmilhas ortopédicas?
Inchaço nos Pés
Fascite Plantar – causas e cuidados
Importância dos pés durante a vida
Conheça o Universo do Pé

Seu pé é supinado ou pronado? Entenda as diferenças
Dentre as estruturas corporais identificadas, há quem tenha pés supinados ou pronados, condições que afetam a maneira como o pé toca o chão e distribui o peso do corpo. Ou seja, apesar de os pés desempenharem papel fundamental na mobilidade e no equilíbrio do corpo, nem todo mundo possui uma estrutura anatômica ideal. Ter uma dessas variações significa uma possível influência na saúde articular, na propensão a lesões e até mesmo no envelhecimento. É fácil identificar um ou outro caso, já que pé supinado e pé pronado têm diferenças marcantes. “São completamente diferentes do ponto de vista anatômico e funcional”, frisa a ortopedista Tania Szejnfeld Mann, chefe do Grupo de Medicina e Cirurgia do Pé e Tornozelo da UNIFESP e membro do Hospital Israelita Albert Einstein. O que é pé supinado O pé supinado apresenta uma flexão do primeiro raio – estrutura óssea que inclui o dedão do pé e o metatarso correspondente. Essa característica faz com que, ao apoiar o antepé no chão, esse primeiro raio force o restante do pé a se ajustar, o que resulta em um calcanhar inclinado para dentro, conhecido como varo. “O pé supinado tende a ser mais rígido, o que pode limitar a capacidade de adaptação em terrenos irregulares e aumentar o risco de lesões por sobrecarga, como fraturas por estresse”, explica a médica. A rigidez desse tipo de pé dificulta a absorção de impacto, sobrecarregando os músculos e articulações durante atividades físicas. O que é pé pronado É o oposto do supinado. No caso do pé pronado, o primeiro raio é elevado, o que causa um desabamento do arco plantar e obriga o calcanhar a se inclinar para fora – uma condição chamada de valgo. Essa anatomia resulta em maior flexibilidade, mas também em instabilidade. “O pé pronado está mais associado às tendinites e a outros problemas relacionados à instabilidade articular, já que o arco plantar desabado não oferece o suporte necessário para o alinhamento corporal”, acrescenta a especialista. Mobilidade e impacto funcional As diferenças entre os dois tipos de pés têm implicações diretas na mobilidade. O pé supinado, por ser mais rígido, oferece menos amortecimento e pode levar ao desenvolvimento de lesões devido ao impacto repetitivo. Já o pé pronado, por sua flexibilidade excessiva, compromete o alinhamento biomecânico, tornando-se mais suscetível a tendinites e lesões ligamentares. Ambas as condições podem exigir ajustes no dia a dia, como o uso de calçados adequados, palmilhas ortopédicas ou mesmo fisioterapia para corrigir desequilíbrios musculares. Em casos mais severos, intervenções médicas podem ser necessárias para prevenir complicações. Envelhecimento e saúde dos pés No processo de envelhecimento, tanto o pé supinado quanto o pronado podem apresentar desafios adicionais, mas não há como prever qual tipo de pé será mais problemático, conforme explica a ortopedista. “Isso depende da demanda física de cada indivíduo ao longo da vida”, ressalta Tania Szejnfeld Mann. Por exemplo, pessoas com pés supinados podem enfrentar maior desgaste articular devido à sobrecarga constante, enquanto aquelas com pés pronados podem desenvolver deformidades no arco plantar ou lesões crônicas nos tendões. Assim, o acompanhamento médico regular se mostra essencial para prevenir complicações e manter a qualidade de vida. Cuidados preventivos Independentemente do tipo de pé, algumas medidas gerais podem ajudar a preservar a saúde e a funcionalidade ao longo do tempo, conforme destaca a ortopedista: Escolha calçados adequados: prefira modelos que ofereçam suporte ao arco plantar e absorção de impacto; Use palmilhas personalizadas: costumam ser indicadas para correção postural e distribuição adequada do peso; Faça exercícios de fortalecimento: atividades que reforçam os músculos dos pés e tornozelos ajudam a melhorar a estabilidade; Consulte um ortopedista regularmente: vá ao médico especialmente se sentir dores recorrentes ou alterações na forma como anda.

Usar calçados inadequados traz riscos à saúde do pé
A escolha do calçado ideal vai muito além da estética, já que sapatos inadequados podem trazer riscos à saúde dos pés, pernas e até da coluna e, consequentemente, afetar a mobilidade. “Um modelo é impróprio quando não oferece suporte e amortecimento para a biomecânica do pé, levando a problemas variados”, explica o ortopedista e traumatologista Leonardo Quental, membro da The American Orthopaedic Foot and Ankle Society. O que caracteriza um calçado inadequado? Para ser adequado, o sapato precisa respeitar a anatomia do pé e oferecer suporte e conforto. Veja os principais fatores que o tornam inadequado: Ser de material rígido ou sintético, pois aumenta a fricção e o suor, predispondo a bolhas e infecções; Ter bico fino, solado reto e salto alto, três características que alteram a postura e sobrecarregam as articulações; Estar muito apertado, já que tamanhos menores comprimem os dedos – principal causa de calosidades e unhas encravadas; Não oferecer o amortecimento necessário. De acordo com a podóloga Silvana Rocha, calçados apertados ou com bico fino, além de causarem calos e calosidades, aumentam o risco de deformidades nos pés, como joanetes e dedos em martelo. “Esses modelos também pressionam as unhas, facilitando infecções e inflamações”, alerta a especialista em atendimento humanizado. Riscos à saúde O uso prolongado de calçados que não respeitam a biomecânica pode causar problemas em diversas áreas do corpo: Nos pés: calos, bolhas, unhas encravadas, joanetes e fascite plantar; Nas pernas: dores musculares, fadiga, varizes e inchaço; Na coluna: dores lombares, escoliose e até hérnia de disco; Outras articulações, provocando dores nos joelhos e quadril. Juntos, esses fatores são capazes de comprometer o alinhamento postural e a distribuição do peso corporal da pessoa. Como escolher um calçado “saudável” Para preservar a saúde dos pés, os profissionais sugerem os seguintes cuidados ao escolher os próximos calçados: Checar se o calçado permite que os dedos se movam confortavelmente; Optar por materiais naturais e respiráveis; Escolher modelos que sigam o formato natural do pé e tenham bom suporte ao arco plantar; Preferir solas com bom amortecimento para reduzir o impacto; Saber que cada atividade requer um tipo específico de calçado; Consultar um profissional, principalmente ao ter necessidades específicas que precisam de orientação. A podóloga Silvana Rocha acrescenta ainda que reservar momentos para andar descalço, especialmente em superfícies naturais, ajuda a fortalecer a musculatura dos pés e melhorar a circulação. “Por outro lado, deve-se evitar superfícies duras para não sobrecarregar as articulações”, pontua. Para aliviar o incômodo diário, a profissional orienta que, após o uso de calçados desconfortáveis, alguns cuidados ajudar a aliviar, como: Massagear os pés para aliviar a tensão e melhorar a circulação; Mergulhá-los em água morna com sal grosso e óleos essenciais para relaxar e reduzir o inchaço; Hidratar a região, inclusive com produtos específicos para calos e calosidades. Tratando os problemas Se o efeito negativo do calçado foi mais avançado do que se espera, o ortopedista do que Nesse sentido, o ortopedista Leonardo Quental aponta formas conservadoras de tratamento, ou seja, que não requerem cirurgia: Repousar; Usar palmilhas; Fazer fisioterapia; Tomar medicação para dor e inflamação, sempre com orientação e prescrição médica. Já as intervenções cirúrgicas se aplicam apenas aos quadros graves, como os de deformidades ósseas, que só podem ser corrigidas desta maneira. “O ideal é que os sintomas iniciais sejam investigados para evitar agravamentos”, ressalta o ortopedista e traumatologista.

Qual a função da palmilha ortopédica?
Rosi Sant’Ana, podóloga especialista em palmilhas, explica que a função da palmilha ortopédica é corrigir ou melhorar a postura e o alinhamento dos pés, proporcionando suporte adequado para aliviar ou prevenir dores e desconfortos. “A palmilha ortopédica é indicada em diversas situações, especialmente quando há desconfortos ou problemas relacionados aos pés, postura ou movimento, como por exemplo nos casos de fascite plantar, esporão de calcâneo, canelite, pés planos, pés cavos, dentre outras patologias”, explica Rosi. A podóloga, que também é nutricionista, diz que sempre soube que seria da área da saúde e quando descobriu a podologia, se sentiu abraçada e acolhida pela profissão. “Aprendi com a minha mãe a profissão manicure, mas sempre me perguntei se não existia algo além do embelezamento”, conta ela. Hoje, Rosi tem sua própria clínica, a Sant’podologia em Vitória no Espírito Santo. Quando a palmilha é indicada? Alguns sinais podem acionar o alerta para a necessidade do uso de palmilhas. “Devemos sempre estar atentos a dores persistentes, desconforto ao andar, alterações visíveis no formato dos pés, dores que irradiam para outras partes do corpo etc.”, explica Rosi. Segundo ela, geralmente o próprio corpo apresenta sinais, por isso ela recomenda estar sempre atento. Dentre os benefícios do uso de palmilhas, além dos ortopédicos, também existem palmilhas apropriadas para tratar o suor e o mau cheiro nos pés, outras palmilhas promovem estímulos sensoriais e até servem para massagear a região dos pés e há até palmilhas mais simples apenas para promover maior conforto no uso de determinados calçados. Qual a melhor palmilha para dores no pé? A podóloga especializada em palmilhas ortopédicas explica que como cada paciente tem suas particularidades e patologias diferentes, a indicação de uma palmilha ortopédica é extremamente individualizada. “Somente com uma análise individualizada e observação clínica conseguimos desenvolver uma palmilha específica para o paciente”, afirma Rosi. Por isso, antes de usar uma palmilha é importante passar por uma avaliação profissional e garantir que o uso e a palmilha são adequados para você. Quanto dura uma palmilha ortopédica? Uma palmilha de boa qualidade dura em torno de 2 a 3 anos, segundo Rosi. E o custo de um par pode variar de acordo com a região do país. O uso de palmilha resolve todos problemas? O uso de palmilhas é bastante eficaz de modo geral, segundo Rosi, mas ela confirma que de fato algumas patologias precisam de um olhar mais cauteloso. São as seguintes condições: Deformidades ósseas; Pé equino ou pé torto congênito; Artroses avançadas; Osteoartrite nos pés e nas articulações; Problemas neuro musculares. Rosi conta que no Brasil ainda falta informação de qualidade em relação ao uso adequado das palmilhas ortopédicas. “A falta de conteúdo de qualidade pode levar a mal entendidos e até ao uso inadequado das palmilhas ortopédicas”, alerta a podóloga. “Quando se faz o uso correto das palmilhas ortopédicas vemos resultado”, diz Rosi. Ela conta de um caso recente de um paciente que tinha muita instabilidade para andar e um quadro de condromalácia grau 3 nos joelhos. O paciente adulto tinha o sonho de voltar a correr sem dor. “Realizamos toda as análises necessárias para a confecção e desenvolvimento de uma palmilha personalizada para ele. Após 30 dias esse paciente volta para o retorno já sem dor e conseguindo correr seus 5km livre de instabilidade e zero dor”, conta Rosi. “É uma alegria muito grande poder por meio do conhecimento poder ajudar meus pacientes. É muito gratificante ser Podóloga!”, complementa Rosi. Assista ao vídeo: [video width="480" height="848" mp4="https://www.baruel.com.br/wp-content/uploads/2024/12/palmilha-ortopedica-rosi-santana.mp4"][/video] Pise bem, viva melhor!

Como preservar a mobilidade articular ao longo da vida
A mobilidade articular, ou seja, a capacidade das articulações de realizar movimentos amplos e eficientes sem causar dor, é um componente essencial para a saúde física e o bem-estar geral. Segundo o fisioterapeuta Gustavo Mondoni, especialista em osteopatia, essa habilidade se refere à capacidade das articulações de realizar movimentos amplos e eficientes sem causar dor. “A mobilidade é indispensável para a realização de atividades diárias, práticas esportivas e exercícios, além de ser uma aliada na prevenção de lesões e no cuidado com as articulações”, explica o profissional. A importância da mobilidade Uma boa mobilidade articular não só facilita movimentos simples, como caminhar ou se abaixar, mas também promove a saúde das articulações e previne problemas futuros. Por outro lado, a falta dela pode levar à fraqueza muscular, tendinites, desgaste articular e até mesmo perda de funções. “Essas limitações podem impactar negativamente a qualidade de vida, dificultando a realização de tarefas diárias e afetando até mesmo o equilíbrio emocional”, alerta Mondoni. Proteja as articulações Para manter as articulações saudáveis ao longo da vida, é essencial adotar hábitos que favoreçam sua preservação. Entre as recomendações do especialista, vale destacar: Prática regular de exercícios físicos: atividades como academia, treinamento funcional e pilates são ótimas para fortalecer a musculatura e proteger as articulações; Exercícios cardiorrespiratórios: caminhadas, corridas e pedaladas ajudam a manter o corpo ativo e saudável em sua totalidade; Treinos específicos de mobilidade: podem ser adaptados à modalidade esportiva da preferência de cada pessoa, melhorando a amplitude de movimento; Aquecimento antes dos exercícios: essencial para preparar as articulações e evitar lesões; Hidratação e alimentação equilibrada: embora indiretamente, esses fatores contribuem para a saúde articular, pois auxiliam na regeneração dos tecidos e no combate à inflamação. Essa prevenção ativa também reduz o risco de complicações relacionadas ao envelhecimento, como artrite. Riscos associados à baixa mobilidade A falta de cuidado com a mobilidade articular pode ter consequências sérias, especialmente se ignorada por longos períodos. Algumas das complicações incluem: Dificuldade em realizar atividades cotidianas, como subir escadas ou agachar; Maior propensão a lesões musculares e articulares; Desgastes articulares e tendinites; Dores crônicas e perda progressiva de função. “Além dos impactos físicos, a perda de mobilidade pode interferir no equilíbrio emocional, já que limitações no dia a dia afetam diretamente a autonomia e a autoestima do paciente”, observa o fisioterapeuta. Mobilidade para cada estilo de vida É importante lembrar que não há necessidade de mobilidade extrema, como a de ginastas. O mais relevante é que as articulações permitam uma movimentação confortável e suficiente para a prática de exercícios regulares e atividades diárias. “Cada pessoa deve buscar um nível de mobilidade que esteja alinhado ao seu estilo de vida e às suas demandas físicas. O importante é se movimentar e cuidar do corpo de forma preventiva”, conclui o especialista.
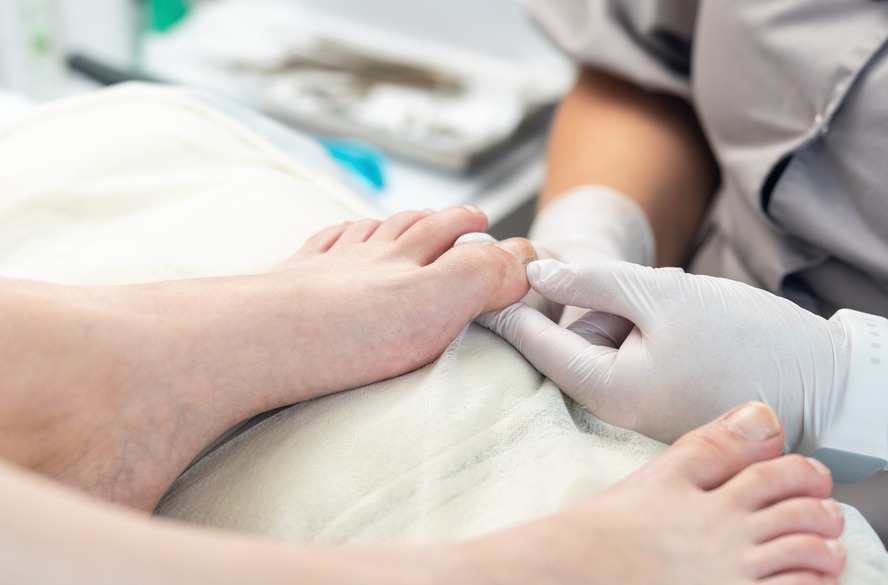
Cortar unhas em casa traz riscos para diabéticos
Para quem sofre com diabetes, pequenos machucados, que em outras pessoas cicatrizam rapidamente, podem evoluir para infecções graves e, em casos mais raros, até amputações. Um simples corte de unha feito de forma errada, por exemplo, pode ser o ponto de partida para complicações sérias. O endocrinologista Cláudio Ambrósio observa que o chamado pé diabético está relacionado a alterações na circulação sanguínea e na sensibilidade dos nervos. “Quando a glicose está descontrolada, qualquer machucado no pé demora mais para cicatrizar. Às vezes, o paciente nem percebe que se feriu porque não sente dor e isso facilita a piora da lesão”, explica. A podóloga Esther Assis acrescenta que a perda de sensibilidade, a má circulação e a cicatrização lenta tornam os pés extremamente vulneráveis. “Uma feridinha que seria simples para quem não tem diabetes pode se transformar rapidamente em uma infecção grave”, alerta. Corte inadequado pode trazer complicações Um dos principais problemas ocorre quando a unha é cortada de forma errada. Esther Assis cita como principais riscos: machucar a pele ao redor, causar encravamento, criar feridas que infeccionam rapidamente e aumentar as chances de complicações. “Se a unha encrava ou abre uma pequena fissura, a baixa circulação dificulta a cicatrização. Esse machucado pode virar porta de entrada para bactérias e fungos, resultando em úlceras profundas e difíceis de tratar”, explica a podóloga. Cláudio Ambrósio acrescenta que, caso o corte cause sangramento ou ferimento, é preciso agir rápido. “Estanque o sangue, limpe bem a área com álcool absoluto e procure atendimento especializado. O médico ou enfermeiro vai avaliar se há necessidade de antibiótico e o melhor tratamento”, orienta. Sinais de alerta para atenção imediata Fique atento aos sinais de que algo não vai bem após cortar as unhas: Vermelhidão ou inchaço ao redor da unha; Dor ao tocar ou caminhar; Presença de pus, secreção ou mau cheiro; Pele machucada ou com sangramento; Unha crescendo torta, indicando encravamento. “Esses sinais indicam que o problema já está em evolução. Quanto antes o paciente procurar ajuda, maiores as chances de evitar complicações graves”, garante Esther. Quando cortar em casa pode ser seguro? De acordo com o médico, cortar as unhas em casa pode ser seguro quando o paciente não apresenta feridas ou deformidades nos pés. A podóloga complementa com algumas dicas de segurança: Use sempre tesouras ou alicates limpos e desinfetados; Corte a unha reta, sem arredondar os cantos; Não tire as cutículas; Não force a unha se ela estiver grossa ou difícil de cortar; Examine os pés depois para verificar se houve algum machucado. Caso não se sinta bem preparado para isso, é bom não arriscar. Aí é melhor procurar especialistas. Existem situações em que só o podólogo ou outro profissional deve realizar o corte, como nos casos de: Feridas abertas ou sinais de infecção; Unhas muito grossas ou deformadas; Histórico de encravamento frequente; Dor intensa ou pus; Complicações anteriores, como amputações ou feridas de difícil cicatrização. “O profissional tem técnica, material adequado e sabe quando encaminhar para o médico, se houver necessidade”, destaca Esther. Cláudio reforça ainda a importância do papel da família. “Muitas vezes, o diabético não percebe machucados devido à perda de sensibilidade. Por isso, cuidadores e parentes devem inspecionar os pés regularmente e, ao notar algo suspeito, buscar atendimento especializado imediatamente”, ensina. Cuidados diários que fazem a diferença Por fim, os profissionais lembram que, além do corte correto das unhas, hábitos simples ajudam a proteger os pés no dia a dia: Lave os pés diariamente e seque bem; Hidrate-os com produtos indicados por especialistas; Use calçados confortáveis e que não apertem; Evite andar descalço; Examine os pés todos os dias. Se tiver qualquer dúvida, busque seu endocrinologista ou podólogo de confiança.
Podologia e qualidade de vida: muito além da estética
Muitas pessoas ainda associam a podologia apenas à aparência dos pés, unhas e calos. No entanto, a atuação do podólogo vai muito além da estética: trata-se de uma prática essencial para a saúde, bem-estar e qualidade de vida. Como a podologia impacta a qualidade de vida > Prevenção de dores e desconfortos Pés saudáveis permitem caminhar, praticar atividades físicas e manter a mobilidade sem dor. O tratamento de calos, calosidades e unhas encravadas reduz significativamente o sofrimento diário. > Prevenção de complicações graves Pacientes com diabetes, problemas circulatórios ou doenças reumatológicas dependem do cuidado podológico para evitar úlceras, infecções e deformidades. A detecção precoce de alterações garante intervenções mais simples e eficazes. > Bem-estar emocional e autoestima Pés doloridos ou com problemas visíveis podem gerar constrangimento e limitar a vida social. A podologia restauradora contribui para a confiança e para a sensação de cuidado com o próprio corpo. > Atenção à saúde integral O podólogo identifica sinais que podem indicar condições sistêmicas ou deficiências posturais. A intervenção adequada promove equilíbrio, postura correta e melhora na marcha. O papel do podólogo O profissional de podologia vai além da estética: ele atua como guardião da saúde dos pés, combinando conhecimento técnico, avaliação clínica e orientações preventivas. A prática inclui: Avaliação detalhada da pele, unhas e estruturas dos pés. Planejamento de cuidados personalizados, incluindo tratamentos, hidratação e órteses. Educação do paciente sobre hábitos saudáveis e prevenção de complicações. Encaminhamentos estratégicos a outros profissionais de saúde quando necessário. A podologia é uma especialidade que transforma vidas, proporcionando alívio da dor, mobilidade, bem-estar e segurança. Cuidar dos pés é, na prática, cuidar de toda a saúde do corpo e da mente. Reconhecer o valor dessa profissão vai muito além da estética: é reconhecer sua importância na prevenção, na reabilitação e na qualidade de vida dos pacientes.


![<? $args['image_alt'] ?? '' ?>](https://www.baruel.com.br/wp-content/uploads/2026/01/banner-sabrina_558x300-n.png)